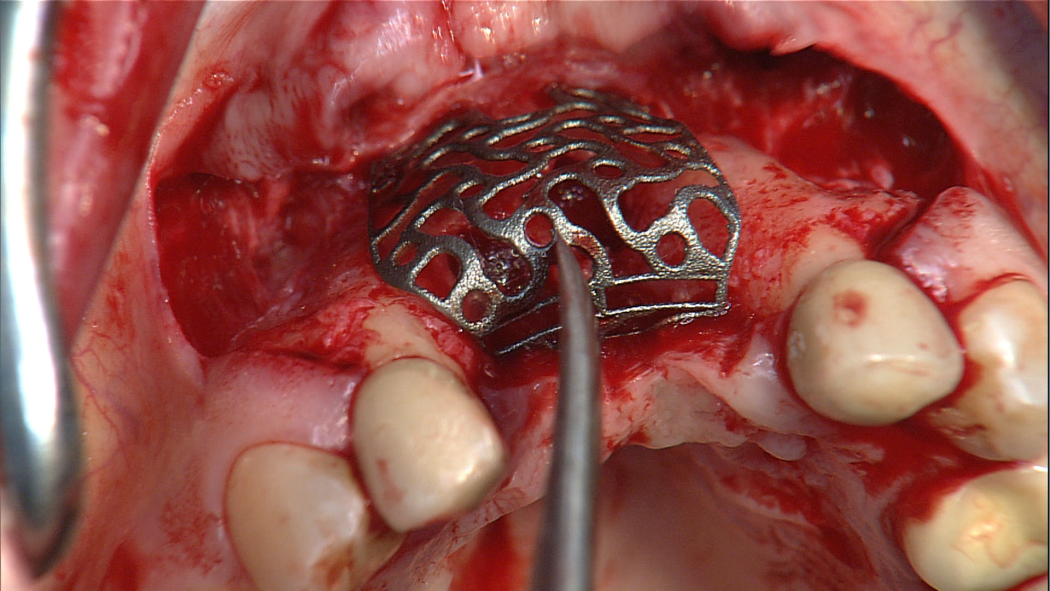
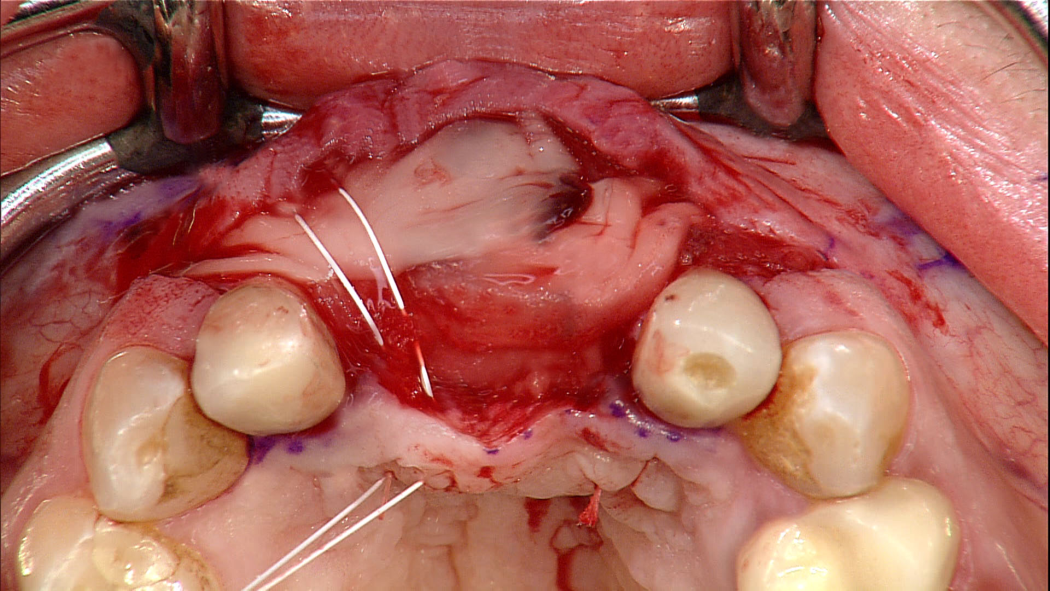
Wir verwenden Cookies ausschließlich zu dem Zweck, technisch notwendige Funktionen wie das Login oder einen Warenkorb zu ermöglichen, oder Ihre Bestätigung zu speichern. Mehr Informationen zur Datenerhebung und -verarbeitung finden Sie in unserer Datenschutzerklärung.
- Bücher
- Fachgebiete
- Zeitschriften
- Allgemein
- Fachgebiete
- DVDs/eBooks/Apps
- Fachgebiete
- Veranstaltungen
- Allgemein
- Fachgebiete
- Videos
- Patienteninformationen
- Meistgesehen in "Patienteninformationen"
- Ästhetik & Funktion: Frontzähne
- Ästhetische Zahnheilkunde
- Chirurgie
- Dental Explorer Video Edition
- Endodontie
- Fehlbildungen & Fehlstellungen
- Festsitzender Zahnersatz
- Herausnehmbarer Zahnersatz
- Implantologie
- Mundhygiene
- Parodontologie
- Prothetik
- Restauration: Seitenzähne
- Schwangerschaft & Zähne
- Wurzelkanalbehandlung
- Zahnerhaltung
- Zahnfleisch & Zahnbett
- Zahnimplantate
- Reihen
- APW DVD Journal
- Cell-to-Cell Communication
- Compendium Implant-Supported Restorations
- Dental Technology on DVD
- Dental Video Journal
- Dental Video Magazin
- Dynamics of Orthodontics
- Kompendium Implantatprothetik
- Oral Surgery
- Periimplantäre Entzündungen
- Pioniere der Zahnmedizin: Funktion und Prothetik
- Pioniere der ZHK
- Quintessence Practice Live
- Quintessenz Praxis live
- Quintessenz Zahntechnik live
- Suturing Techniques
- Tabanella DVD-Compendium
- Zuhr-Hürzeler DVD-Kompendium
- Patienteninformationen
- Partner
- Autoren
- Allgemein
- Newsletter
- Mehr
- Quintessenz
- Verlage
- Sprachen