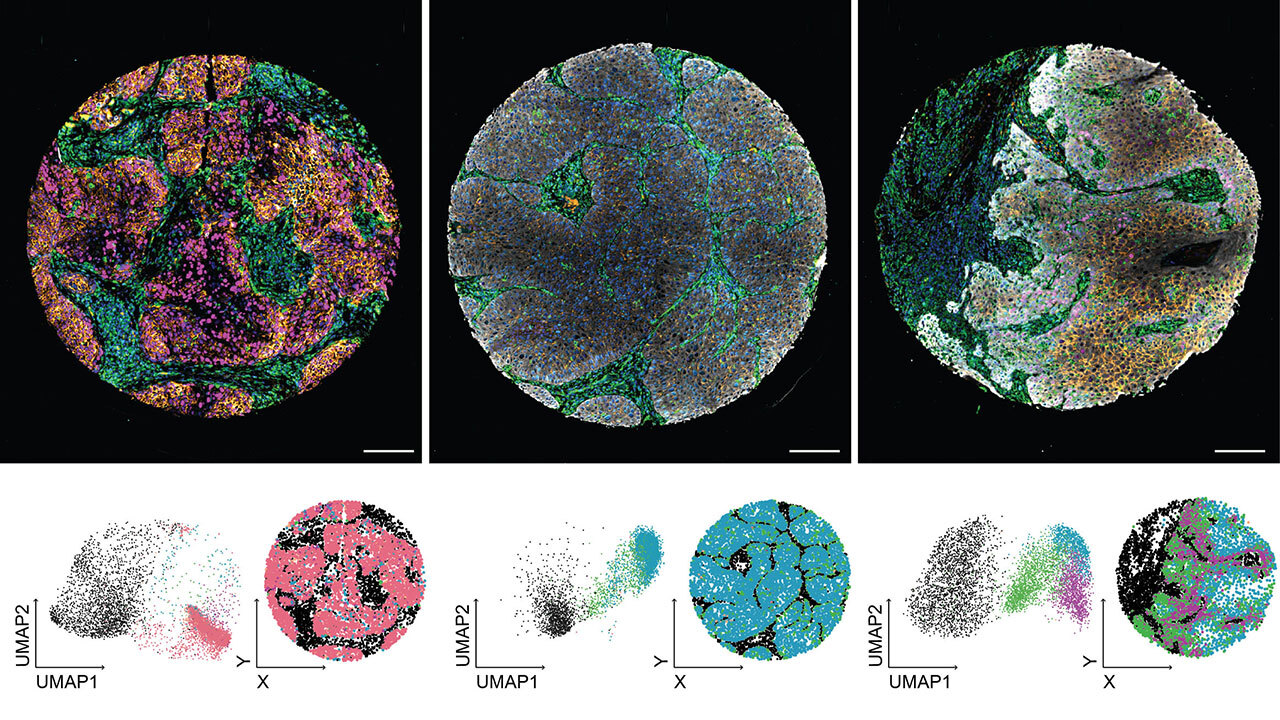
Auch wenn die Studienlage zur Bedeutung der keratinisierten Gingiva zum Teil alt und aufgrund der Studiendesigns nicht überzeugend sei, gebe es gute Gründe, eine wissenschaftlich basierte Empfehlung in Form einer Leitlinie zur Weichgewebsaugmentation an Implantaten zu veröffentlichen. Das machten PD Dr. Dr. Markus Schlee, federführender Autor der Leitlinie, und Prof. Dr. Dr. Robert Sader, Koordinator der Leitlinie, im Pressegespräch deutlich.
Die Fragestellung der neuen S3-Leitlinie lautet: Kann eine periimplantäre Augmentation von Weichgewebe den Erfolg einer Implantattherapie bezüglich Knochenerhalt und Ästhetik beeinflussen? Die Beantwortung dieser Frage war für die Fachleute von 17 Fachgesellschaften und Organisationen unter Federführung der DGI und der DGZMK eine große Herausforderung. Grund ist die sehr widersprüchliche wissenschaftliche Datenbasis. Gleichwohl haben die Expertinnen und Experten in einer S3-Leitlinie ihren Konsens und zwei Empfehlungen formuliert, in welchen Fällen das Weichgewebe im Rahmen einer Therapie aufgebaut werden sollte.
Thema noch jung
„Wir wollten Druck erzeugen auf die wissenschaftliche Community, hier mehr zur forschen“, so Prof. Sader. Das Thema Weichgewebsaugmentation am Implantat sei noch jung, die Veröffentlichungen in weiten Teilen Fallpräsentationen und Dokumentationen. Die Vielfalt der OP-Techniken und der klinischen Ausgangssituationen erschwerten gute Studiendesigns und hochwertige Studien. Auch sei es schwierig für die deutschen Universitäten, hier die gewünschten Drittmittelstudien zu realisieren, da es noch wenige Produkte für die Weichgewebsaugmentation und damit Interesse der Industrie an Studien gebe, erklärte er auf Nachfrage zu den Hemmnissen.
Mehr Implantate, mehr Mukositis, mehr Periimplantitis
„Infektionen sind die häufigsten Ursachen für Entzündungen und Erkrankungen periimplantärer Gewebe bis hin zum Verlust von Implantaten. Nach groben Schätzungen dürften sich hierzulande in den Mündern von Patienten etwa 25 Millionen Implantate befinden. Da periimplantäre Erkrankungen nicht sofort nach einer Insertion auftreten, schätzen Fachleute, dass aktuell etwa 860.000 Implantate von einer Mukositis und 440.000 Implantate von einer Periimplantitis betroffen sind. Dies macht deutlich, wie wichtig die Prävention von Infektionen und Entzündungen der periimplantären Gewebe ist“, heißt es in der offiziellen Meldung der DGI zur neuen Leitlinie.
Weichgewebe-Management – ein Schlüsselfaktor?
„Die zahnärztliche Fachwelt ist sich uneins, ob eine bestimmte Menge an keratinisierter Mukosa, eine bestimmte Dicke oder der Grad an Mobilität der periimplantären Weichgewebe hilfreich für den Erhalt eines Implantates sind”, schreiben die Autoren der Leitlinie. Leitlinien, die von Fachgesellschaften und Organisationen in anderen Ländern formuliert wurden, waren veraltet oder machten keine Angaben zu der Fragestellung der deutschen Leitliniengruppe.
Ursache dieser fehlenden Einigkeit in der Fachwelt sind widersprüchliche Ergebnisse wissenschaftlicher Studien – und die daraus resultierenden unterschiedlichen Aussagen über die Beziehung zwischen Implantat und umgebendem Gewebe. Wodurch unterscheidet sich diese Beziehung im Detail von jener eines Zahns zu seiner Umgebung – oder auch nicht?
Klar ist: Periimplantäre Gewebe unterscheiden sich anatomisch vom parodontalen Gewebe. Unklar ist, ob periimplantäres Gewebe dieselben Anforderungen erfüllen muss wie die Gewebe des Parodonts. „Es ist nicht klar, ob ein Implantat andere Anforderungen an das umliegende Gewebe stellt als ein Zahn”, betonen die Fachleute. Der Aufbau des Weichgewebes an einem natürlichen Zahn sei eben ganz anders als an einem Implantat, so Markus Schlee, die Erkenntnisse aus der Parodontologie ließen sich daher nicht einfach auf Implantate übertragen.
Schwierige Studienlage
Zwei vergleichsweise aktuelle systematische Reviews aus den Jahren 2012 und 2013 liefern kontroverse Daten, ob und in welchem Ausmaß die Beschaffenheit periimplantärer Weichgewebe periimplantäre Erkrankungen beeinflussen kann. Das neueste Review mit einer Metaanalyse aus dem Jahr 2018 zeigte demgegenüber einen positiven Einfluss der Verbreiterung keratinisierter Mukosa auf die periimplantäre Gesundheit. Eine Weichgewebeverdickung reduzierte den periimplantären Knochenabbau. Die Autoren der Studien betonen jedoch die limitierte Evidenz ihrer Ergebnisse.
Darum bleiben auch wichtige klinische Fragen offen, beispielsweise jene, wie dick das periimplantäre Weichgewebe sein muss oder sein sollte. Man brauche am Implantat mindestens vier Millimeter, um eine Befestigung zu haben. Aber schon das Messen sei schwierig, Keratinisierung könne man messen, bewegliches Gewebe nicht. Eigentlich müsste man bei der Studienlage „von vorne anfangen“, so Schlee im Gespräch. Unklar ist auch, ob eine Methode zur Gewebeverdickung den anderen überlegen ist.
Die Ästhetik beziehungsweise die Hygienefähigkeit verbessern
Darum haben der federführende Autor PD Dr. Dr. Markus Schlee (Forchheim) und seine Kollegen, koordiniert von Prof. Dr. Dr. Robert Sader (Frankfurt), zwei Empfehlungen mit einem Empfehlungsgrad B (sollte/sollte nicht) mit starkem Konsens formuliert.
Der ersten Empfehlung zufolge sollte bei objektivierbaren Weichgewebedefiziten – oder einem entsprechenden Patientenwunsch – eine periimplantäre Weichgewebe-Augmentation mittels autologem Bindegewebe angeboten werden, um das ästhetische Ergebnis zu verbessern, da von dieser Maßnahme kein negativer Effekt auf den Knochenabbau zu erwarten ist.
In der Empfehlung Nummer 2 raten die Fachleute vor allem bei vorbestehender verschmälerter oder fehlender keratinisierter Mukosa zu einer Augmentation von periimplantärer keratinisierter Mukosa mittels autologem Schleimhauttransplantat, um die Hygienefähigkeit zu verbessern. Auch hier betonen die Autoren, dass diese Therapie den Knochenabbau nicht verstärkt.
Keine Aussagen zu einzelnen Therapieverfahren
Bei der Erstellung der Leitlinie konnten die Autoren die Kosten-Nutzen-Relation der einzelnen Therapieverfahren nicht berücksichtigen, da diese nicht mit belastbarer Evidenz untersucht worden ist. Die Autoren treffen aufgrund fehlender Untersuchungen auch keine Aussagen zu anderen Aspekten. Zu diesen gehören:
- Art und Zeitpunkt der Augmentationstechnik,
- wechselseitige Interaktionen mit einer knöchernen Augmentation oder GBR-Techniken
- zur Abhängigkeit von Art und Indikation der Implantatinsertion, der Implantateinheilung und von individuellen biologischen Faktoren (zum Beispiel gingivaler Biotyp, systemische Erkrankungen).
Im Gespräch hoben Sader und Schlee und DGI-Pressereferentin Dr. Dr. Anette Strunz darauf ab, dass es empfehlenswert sei, schon bei der Extraktion von Zähnen und bei der Implantation möglichst gewebeschonend und atraumatisch vorzugehen, um so viel keratinisiertes Gewebe wie möglich zu erhalten. Dies lasse sich auch mit den überweisenden Kolleginnen und Kollegen bei entsprechender Information und Aufklärung umsetzen, berichtete Strunz aus der Praxis. Zum Erhalt des Weichgewebes könne die Sofortimplantation bei geeigneter Indikation Vorteile bieten, so Schlee.
Kollagenmatrizes überzeugen in neuen Studien im Frontzahnbereich
Auch der Einsatz von Kollagenmatrizes zur Verdickung des Weichgewebes habe sich in klinischen Studien als geeignet erwiesen, so Schlee. Zum Zeitpunkt der Leitlinienerstellung sei die Studienlage dazu noch nicht überzeugend gewesen, daher sei dort das autologe Bindegewebstransplantat als Goldstandard gesetzt worden. Aber neuere Studien (unter anderem von Prof. Dr. Ronald Jung) belegten, dass Kollagenmatrizes in gedeckter Einheilung in der Front gute Ergebnisse zeigten. Dies müsse dann in die Überarbeitung der Leitlinie aufgenommen werden. Im Seitenzahnbereich sei aber das freie Schleimhauttransplantat nicht zu ersetzen, erklärte Schlee.
Der Aufbau von Weichgewebe sollte den Patienten aus ästhetischen Gründen und zur besseren Hygienefähigkeit empfohlen werden. Die Experten seien sich darin einig, dass dies hilfreich sei. Aber am Ende entscheide der Patient, ob er das wolle, so Sader.
Diskussion zur Prävalenz der Periimplantitis
Was die tatsächliche Prävalenz der echten Periimplantitis angeht, hielten Sader und Schlee die oft genannten Zahlen vielfach für zu hoch. Etwa 20 bis 25 Prozent der Implantate entwickelten über die Zeit periimplantäre Probleme am Weichgewebe, wobei die periimplantäre Mukositis gut zu behandeln und reversibel sei. Auch habe sich die Definition dessen, was Periimplantitis ist, gewandelt. Daher seien alte Studien oder Studien, die auf der älteren Definition basierten, nicht aussagefähig, so Markus Schlee. Nach seiner Auffassung liege die Quote der echten Periimplantitis bei 5 Prozent. „Der Rest ist Folge einer fehlerhaften Behandlung durch den Zahnarzt“ mit Zementresten, falsch gesetzten Implantaten oder ungeeigneter Prothetik.
Zwei Empfehlungen auf einen Blick
Das ästhetische Ergebnis verbessern: Die periimplantäre Weichgewebe-Augmentation mittels autologem Bindegewebe hat bezüglich Knochenabbau, auch bei einer Sofortimplantation keinen negativen Effekt und sollte bei objektivierbaren Weichgewebsdefiziten und/oder Patientenwunsch zur Verbesserung des ästhetischen Erscheinungsbildes angeboten werden.
Die Hygienefähigkeit optimieren: Die Augmentation von periimplantärer keratinisierter Mukosa mittels autologem Schleimhauttransplantat führt zu keiner Erhöhung des Knochenabbaus und sollte aufgrund der besseren Hygienefähigkeit, insbesondere bei vorbestehender verschmälerter oder fehlender keratinisierter Mukosa therapeutisch angeboten werden.
Die vollständige Leitlinie kann in Kürze auf der Internetseite der DGI abgerufen werden. Sie wird auch auf der Leitlinien-Seite der DGZMK eingestellt.