Ein Beitrag von Prof. Dr. Christian E. Besimo, Brunnen, Schweiz
Mundbrennen stellt ein Syndrom mit einem variablen Erscheinungsbild dar. Die vermutete multifaktorielle Ätiopathogenese wird nach wie vor nicht im Detail verstanden. Entsprechend schwierig gestaltet sich deshalb oft die Diagnostik und Therapie, wie dies auch im beschriebenen Patientenbeispiel der Fall war. Da nicht nur lokale, sondern auch systemische Faktoren als Ursachen infrage kommen, sollte von Beginn an eine interdisziplinär eng vernetzte Diagnostik und Therapie sichergestellt werden, um unnötig lange Leidenswege zu vermeiden und eine möglichst wirkungsvolle Linderung der oft sehr belastenden Beschwerden zu erreichen.
Fallbeschreibung
Eine 74-jährige Patientin wurde uns vom klinikinternen Internisten zur konsiliarischen Abklärung eines chronischen Mundbrennens und mit der Fragestellung nach einer toxischen Ursache durch zahnmedizinische Werkstoffe überwiesen.
Anamnese
Die Patientin beklagte ein Mund- und Rachenbrennen, das vor rund zwei Jahren auftrat nach konservierender Versorgung einer Höckerfraktur an Zahn 47 mit einer Keramikfüllung. Die Beschwerden begannen an der Zunge und hatten sich in der Folge auf die gesamte Mundhöhle und den Rachen ausgebreitet. Auch die Gingiva begann schließlich generalisiert zu brennen. Zwischendurch war die Gingiva völlig taub. Tageweise empfand die Patientin die gesamte Mundhöhle und den Rachen als entzündet. Die Zunge war insbesondere morgens wie von einer feinen Schicht überzogen, die bei kleinster Bewegung aufzusplittern schien. Trotzdem fühlte sich die Patientin nachts und am frühen Morgen am wohlsten. Die Beschwerden verschlimmerten sich deutlich im Laufe des Tages durch Bewegen der Zunge, durch Sprechen, trockene Luft und psychische Belastung. Die vitale Seniorin litt enorm unter ihren Beschwerden und hatte in der Folge bereits mehrere Spezialisten u. a. der inneren Medizin, der Otorhinolaryngologie und der Neurologie konsultiert, ohne Erfolg. Auch ihr bisheriger Zahnarzt wusste keinen Rat. Mehrere Röntgenbilder des Schädels und eine Magnetresonanztomographie waren bereits ohne Ergebnis angefertigt worden. Die Patientin hatte schließlich von sich aus alle ihre Medikamente (Tab. 1) über längere Zeit abgesetzt, ebenfalls ohne Erfolg. Eine von der Gynäkologin vorgeschlagene und vorübergehend gegen die eigene Überzeugung eingegangene Hormontherapie blieb ebenfalls ohne Wirkung. Dagegen bewirkte eine Substitutionstherapie mit Zink und Vitamin B12 eine leichte, für die Patientin aber unzureichende Besserung der Beschwerden. Die aktuelle Bestimmung der Blutwerte durch den Internisten hatte normale Werte für Zink, Eisen, Folsäure und B-Vitamine ergeben, die grundsätzlich ebenfalls für Mundempfindungsstörungen in der beschriebenen Form infrage gekommen wären.
Die allgemeinmedizinische Anamnese ergab eine seit 40 Jahren bestehende Hypertonie und eine Hypercholesterinämie mit familiärer Vorgeschichte. Die zeitweise und wie bereits erwähnt wirkungslose Absetzung des Lipidsenkers hatte zu einem massiven Anstieg der Cholesterinwerte geführt, weshalb das Medikament wieder eingesetzt wurde.
Die Patientin lebte mit ihrem Ehemann in eigenem Haushalt und benötigte keinerlei Hilfe für die Bewältigung des täglichen Lebens. Sie schilderte ihre Beschwerden äußerst differenziert, sodass ein psychosomatisches Beschwerdebild bzw. eine Somatisierungsstörung nicht im Vordergrund der Betrachtung standen.
Oraler Befund
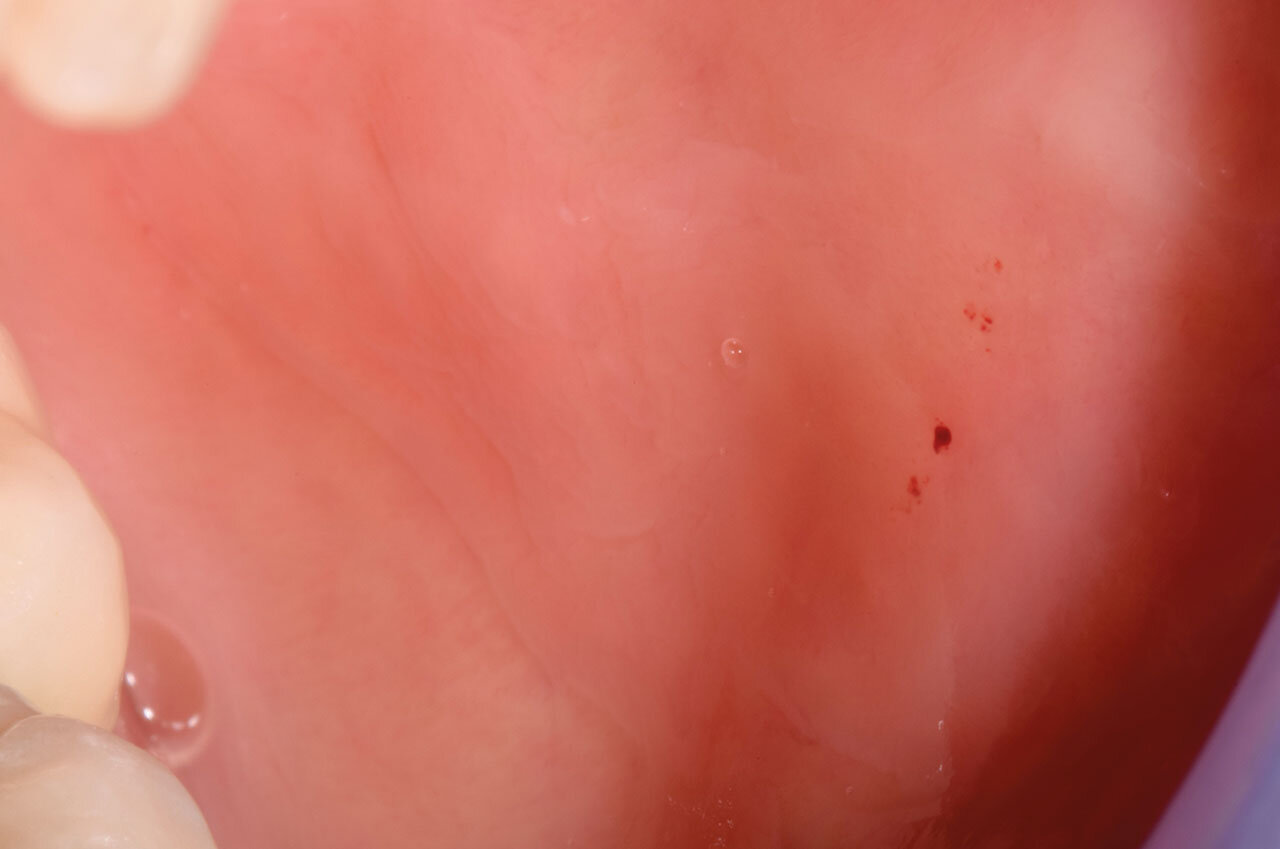
Die klinische Diagnostik und der radiologische Übersichtsbefund mit einer Panoramaschichtaufnahme ergaben eine sanierte Dentition (Abb. 1). Lediglich am wurzelbehandelten Zahn 16 bestand eine chronische apikale Parodontitis, die allerdings symptomlos war. Es lagen gesunde parodontale Verhältnisse bei vorbildlicher Mundhygiene vor. Zum Zeitpunkt der klinischen Untersuchung waren keine Rötungen oder Entzündungen der Mund- und Rachenschleimhäute zu beobachten. Es konnten lediglich kleinste petechiale Blutungspunkte in der Wangenschleimhaut links und eine dezent gerötete Zungenspitze festgestellt werden, die sich gemäß den Angaben der Patientin taub anfühlte (Abb. 2 und 3). Auffallend war dagegen die offensichtlich deutlich reduzierte Speichelmenge im Mund. Die Speichelsekretion konnte stimuliert werden, allerdings nur auf 0,5 ml pro Minute bei Kauen von Paraffin (Normwert 1,0 bis 3,0 ml/Min.).
Das gezielte Nachfragen bei der Patientin bestätigte den bereits während der Anamneseerhebung aufgetauchten Verdacht auf Xerostomie, der von der Patientin zusätzlich durch den Bericht über ein häufiges, vor allem auch nachts auftretendes Durstgefühl bestätigt wurde. Zudem hatte sie herausgefunden, dass sie sich durch Bestreichen von Lippen und Zunge mit Vaseline Linderung verschaffen konnte. Wasser hatte erwartungsgemäß keine positive Wirkung auf die Durchfeuchtung der Mundhöhle erbracht.
Therapie
Die ausführliche Anamnese- und Befundbesprechung mit der Patientin bestätigte die Übereinstimmung zwischen Verdachtsdiagnose und Befinden. Deshalb war es naheliegend, der Patientin vorerst einmal Mittel für eine nachhaltigere Mundbefeuchtung an die Hand zu geben. Wir bieten dabei gerne mehrere Präparate zum Ausprobieren an, da gerade Geschmack und Konsistenz von Speichelersatzmitteln sehr unterschiedlich perzipiert und akzeptiert werden. Sehr gute Erfahrungen hatten wir in der Vergangenheit mit dem Aldiamed-Mundgel (Certmedica International GmbH, Aschaffenburg) und dem Emofluor-Mundbefeuchter (Wild AG, Basel, Schweiz) machen können, die wir deshalb auch dieser Patientin zum Testen mitgaben (Abb. 4). Zusätzlich empfahlen wir den Versuch mit Oliven- oder Sonnenblumenöl, da diese erfahrungsgemäß nicht nur das orale Befinden zu verbessern vermögen, sondern auch desinfizierend wirken und von vielen Patienten als angenehmer empfunden werden als Speichelersatzmittel. Das Öl wird in kleine Fläschchen mit Tropfenzähler abgefüllt, sodass dieses immer mitgeführt und regelmäßig in den gerade notwendigen kleinen Dosen appliziert werden kann.
Da gemäß Absprache mit dem Internisten eine normale Nierenfunktion und keine Herzinsuffizienz vorlagen, wurde der Patientin zudem empfohlen, die tägliche Flüssigkeitsaufnahme zu kontrollieren und, falls ungenügend, schrittweise auf 1,5 l pro Tag zu erhöhen. Zu guter Letzt erhielt die Patientin noch ein von uns erstelltes Informationsblatt zur Xerostomie, auf welchem weitere Empfehlungen zur Förderung des Speichelflusses und zur Linderung der Beschwerden aufgeführt sind (Bezug unter der E-Mail-Adresse: christian.besimo@seeklinik-brunnen.ch möglich). Auf eine Anpassung der Pharmakotherapie wurde bewusst verzichtet, weil die von der Patientin selbst verordnete Absetzung aller Medikamente keine Besserung der Mundsituation erbracht hatte.
Verlauf
Innerhalb von 14 Tagen bildeten sich die Beschwerden deutlich zurück. Trockenheitsgefühl und Mundbrennen traten nur noch selten bei größerer körperlicher Anstrengung mit Mundatmung auf, wobei die Beschwerden nur noch ein leichtes, für die Patientin gut erträgliches Ausmaß aufwiesen. Zudem war sie nun in der Lage, die Beschwerden mithilfe des Mundbefeuchters zu kupieren, den sie dem Gel vorzog, weil die Handhabung des Sprays für sie praktischer war und die lindernde Wirkung subjektiv länger anhielt.
Mit der Abnahme der oralen Beschwerden stellte die Patientin zwischenzeitlich fest, dass die bisher von ihr verwendeten fluoridhaltigen Zahnpasten die Mundschleimhäute deutlich reizten. Deshalb verschrieben wir ihr eine Sodium Lauryl Sulfat-freie Zahnpaste (Curaprox enzycal, Curaden AG, Kriens, Schweiz) (Abb. 4).
Eine zweite Nachkontrolle nach weiteren drei Wochen zeigte eine mit ihrer Mundsituation wieder zufriedene Seniorin. Die Beschwerden traten aus besagten Gründen nur noch ganz selten und in noch leichterer Form als bei der ersten Kontrolle auf, die sie mit den von uns zur Verfügung gestellten Mitteln gut beherrschen konnte. Sie fühlte sich nun erstmals nicht mehr den Beschwerden ausgeliefert, verstand die Zusammenhänge und konnte sich entsprechend selbst helfen. Demzufolge wurde der zu Beginn der Diagnostik auf einer visuellen Analogskala mit 9 angegebene Schweregrad der Symptome nun nur noch mit 2 bewertet. Die Patientin hatte die weiteren Empfehlungen auf dem Informationsblatt zur Xerostomie studiert, jedoch für sich beschlossen, dass sie keinerlei weiterer Maßnahmen bedurfte.
Diskussion
Mundbrennen ist ein komplexes Syndrom mit einem variablen Erscheinungsbild von Brennen, Schmerz bzw. Sensibilitätsstörungen der Schleimhäute im Mund- und Rachenbereich. Häufig liegt auch eine Xerostomie vor mit den hiermit typischerweise verbundenen Symptomen wie Überempfindlichkeit auf chemische und mechanische Reize, Irritation der Schleimhäute und Störungen der Geschmacksempfindung8. Die Beschwerden persistieren über mehrere Monate und bestehen hauptsächlich während des Tages und bilden sich nachts zurück7. Die vermutete multifaktorielle Ätiopathogenese wird nach wie vor nicht im Detail verstanden. Folgende, in Tabelle 2 aufgeführte lokale und systemische Ursachen werden diskutiert1,3,5,6,8,9. Es wurden jedoch auch Fälle beschrieben, bei welchen weder lokale noch systemische Faktoren gefunden werden konnten, die für das Auslösen eines Mundbrennens infrage kamen. Deshalb wurde die Unterscheidung zwischen einem primären, idiopathischen und einem sekundären Syndrom von Mundbrennen vorgeschlagen, bei welchem lokale oder systemische Ursachen nachgewiesen und in der Regel auch erfolgreich behandelt werden können6,7.
Die Vermutung liegt nahe, dass im vorliegenden Patientenfall ein sekundäres Mundbrennen vorlag. Dabei schien aufgrund des Therapieverlaufs die Xerostomie eine zentrale Rolle zu spielen6. Möglicherweise unterstützte auch ein Zink- und Vitamin B12-Mangel die Symptomatik, da eine entsprechende, unserer Diagnostik vorausgegangene Substitutionstherapie eine gewisse Besserung des Befindens erbracht hatte4,10,11. Die Ursachen der Xerostomie blieben unklar. Die Medikamente schienen keine Rolle zu spielen, obgleich Antihypertensiva hierfür sehr wohl infrage kamen9. Zumindest hatte die Unterbrechung der Pharmakotherapie keine Wirkung gezeigt. Inwieweit die Menopause als ursächlicher Kofaktor infrage kam, blieb aufgrund der gescheiterten Hormontherapie unklar. Glücklicherweise genügte der Patientin die lokale Therapie mit Speichelersatzmitteln, um wieder ein zufriedenstellendes lokales und gutes Allgemeinbefinden zu erlangen8.
Die nicht klare Ätiopathogenese und das oft sehr komplexe Beschwerdebild des Mundbrennens erfordern eine sehr sorgfältige Diagnostik. Dabei spielt eine ausführliche Anamnese eine wichtige Rolle, da sie Hinweise auf mögliche lokale oder systemische Ursachen zu geben vermag7. Als Grundlage für das ärztliche Gespräch eignen sich Anamnesebögen, die auch breit gefächert allgemeinmedizinische Informationen erheben. Gerade älteren Menschen mit einer oft längeren medizinischen Vorgeschichte sollte die Gelegenheit geboten werden, den Fragebogen zu Hause ausfüllen zu können, wo ihnen auch das Nachschlagen der abgefragten Daten in Ruhe möglich ist. Dies betrifft insbesondere auch die Erhebung der aktuellen Pharmakotherapie, die am besten auf einem separaten Bogen erfasst wird, sodass auch Dosierung und Häufigkeit der Einnahme von Medikamenten angegeben werden können2. Da nicht nur lokale, sondern auch systemische Faktoren eine entscheidende Rolle bei der Entstehung eines Mundbrennens spielen können, sollte von Beginn an eine interdisziplinär eng vernetzte Diagnostik und Therapie gewährleistet werden8. Dabei ist darauf zu achten, dass die einzelnen Interventionen koordiniert werden, um die damit verbundenen biologischen Antworten auch bestimmten Maßnahmen zuordnen zu können. Dieses Vorgehen wurde im beschriebenen Fall leider erst durch unseren Internisten in die Wege geleitet, nach einem langen und kostspieligen Leidensweg.
Literatur
Adamo D, Celentano A, Ruoppo E, Cucciniello C, Pecoraro G, Aria M, Mignogna MD. The relationship between sociodemographic characteristics and clinical features in burning mouth syndrome. Pain Med 2015;16:2171-2179.
Besimo CE. Instrumente zur mehrdimensionalen Erfassung von Gesundheitsrisiken des alternden Menschen. Quintessenz 2013;64:853-864, 2013.
Bogetto F, Maina G, Ferro, G, Carbone M, Gandolfo S. Psychiatric comorbidity in patients with burning mouth syndrome. Psychosom Med 1998;60:378-385.
Cho GS, Han MW, Lee B, et al. Zinc deficiency may be a cause of burning mouth syndrome as zinc replacement therapy has therapeutic effects. J Oral Pathol Med 2010;39:722-727.
das Neves de Araújo Lima E, Barbosa NG, Dos Santos AC, et al. Comparative analysis of psychological, hormonal, and genetic factors between burning mouth syndrome and secondyry oral burning. Pain Med 2016;doi:http://dx.doi.org/10.1093/pm/pnv087.
Poon R, Su N, Ching V, Darling M, Grushka M. Reduction in unstimulated salivary flow rate in burning mouth syndrome. Br Dent J 2014;217:E14.doi:10.1038/sj.bdj.2014.884
Scala A, Checchi L, Montevecchi M, Marini I, Giamberardino MA. Update on burning mouth syndrome: overview and patient management. Crit Rev Oral Biol Med 2003;14:275-291.
Slebioda Z, Szponar E. Burning mouth syndrome – a common dental problem in perimenopausal women. Menopause Rev 2014;13:198-202.
Soares MS, Chimenos-Küstner E, Subirá-Pifarrè C, Rodriguez de Rivera-Campillo ME, López-López J. Association of burning mouth syndrome with xerostomia and medicines. Med Oral Pathol Oral Cir Bucal 2005;10:301-308.
Sun A, Lin HP, Wang YP, Chiang CP. Significant association of deficiency of hemoglobin, iron and vitamin B12, high homocysteine level, and gastric periental cell antibody positivity with atrophic glossitis. J Oral Pathol Med 2012;41:500-504.
Sun A, Lin HP, Wang YP, Chen HM, Cheng SJ, Chiang CP. Significant reduction of serum homocysteine level and oral symptoms after different vitamin-supplement treatments in patients with burning mouth syndrome. J Oral Pathol Med 2013;42:474-479.