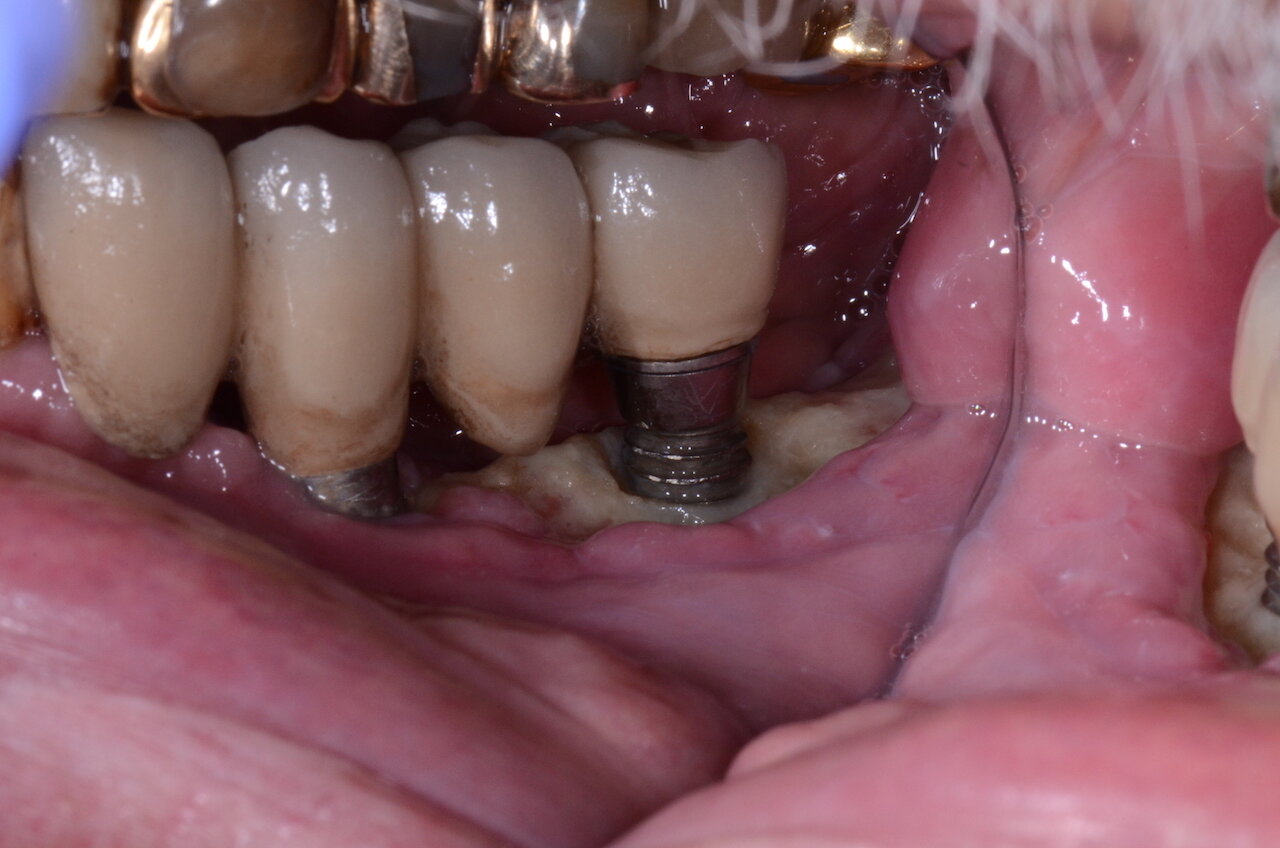
Welche Konsequenzen haben Bisphosphonate gegen Osteoporose für die Knochenqualität im Kiefer? Das erforschten Wissenschaftler in einer aktuellen Studie am Zahnklinikum der japanischen Universität Kanagawa.
Dazu vermaßen sie die Mineralstoffdichte sowie die Dicke des kortikalen Kieferknochens und evaluierten zudem den Einfluss langfristiger BP-Einnahmen auf frühen Implantatverlust. Die Ergebnisse deuten darauf hin, dass eine BP-Medikation sowohl die Knochenqualität als auch das Knochenangebot des kortikalen Knochens im posterioren Unterkieferknochen verändert. Die Ergebnisse wurden im Journal of Oral Implantology veröffentlicht.
Frauen nach der Menopause entwickeln oft eine Osteoporose, die sich durch einen Verlust an Knochenmasse und verminderte Knochenstärke bemerkbar macht. Um diese Folgen zu bekämpfen, nehmen viele Betroffene Bisphosphonate (BP) ein, eine Medikamentengruppe, die dem Knochenschwund vorbeugen beziehungsweise ihn verlangsamen soll.
Die Rehabilitation oraler Funktionen mit Implantaten gilt klinisch als sehr erfolgversprechende Therapie, ausschlaggebend für den Erfolg einer Implantation ist die Knochenqualität und das Knochenangebot in der erforderlichen Region. Jedoch können Medikamente, die sich auf die Struktur des Kieferknochens auswirken, als Nebenwirkung zu Implantatverlusten führen. Bisher liegen vergleichsweise wenige Studien zum Einfluss von Bisphosphonat-Therapien auf den Erfolg zahnmedizinischer Implantationen vor, es ist allerdings auch bekannt, das BP-Patienten ein erhöhtes Risiko für die Entwicklung von Kiefernekrosen tragen (sogenannte BP-assoziierte ONJ, Osteonekrosis of the Jaw).
Knochen- und Mineralstoffdichte untersucht
In der vorliegenden japanischen Studie wurden 25 Frauen untersucht, die 60 Jahre und älter sind, eine diagnostizierte Osteoporose haben und sich zwischen Januar 2010 und März 2013 einer Implantatbehandlung unterzogen hatten. Die Patientinnen wurden in zwei Gruppen geteilt: Die erste Gruppe bestand aus Frauen, die seit mehr als einem Jahr Bisphosphonate nahmen (BP-Gruppe), die übrigen 14 Frauen bildeten die Nicht-BP-Gruppe, die sich einer Hormontherapie unterzogen hatten. Mithilfe computertomografischer Scans der Kieferknochen wurde die Knochen-Mineralstoffdichte und die Kortikalisdicke der Mandibula in beiden Gruppen gemessen und miteinander verglichen. Dadurch konnte die Veränderung des Knochens und der Effekt der BP-Therapiedauer auf die beiden Parameter ermittelt werden.
Die Forscher fanden heraus, dass in der BP-Gruppe von den 11 Patientinnen mit insgesamt 25 Implantaten drei Patientinnen (25 Prozent) drei Implantatverluste innerhalb eines Jahres (11,1 Prozent) aufwiesen. Die Scans ergaben eine höhere Mineralstoffdichte im kortikalen Kieferknochen der BP-Patientinnen, keine Auswirkungen auf die Mineralstoffdichte des trabekulären Knochens und vor allem bei den Frauen mit langfristiger BP-Einnahme erhöhte Kortikalisdicken. In der Nicht-BP-Gruppe hatten die 14 Patientinnen insgesamt 28 Implantate und für den genannten Zeitraum keine Verluste.
Die Ergebnisse zeigen, so die Forscher, dass BPs die Qualität und Quantität des Kortikalisknochens im teilweise zahnlosen posterioren Bereich des Unterkiefers beeinflussen, dies sollte bei der Implantatplanung für Patienten mit Bisphosphonatmedikation beachtet werden.
Die Studienergebnisse sind limitiert durch die geringe Populationsgröße und die in der Studie nicht geklärte Frage, ob die in der Nicht-BP-Gruppe genommenen Medikamente eventuell ebenfalls Effekte auf den Unterkieferknochen ausüben. Immerhin fanden die Forscher heraus, dass eine BP-Therapie sich auf den Kieferknochen auswirkt und empfehlen den Klinikern vor Beginn einer Implantattherapie darauf zu achten, dass bei Patienten mit BP-Therapie ein Knochen-Remodelling auftreten kann.
Quelle: Influence of Bisphosphonates on Implant Failure Rates and Characteristics of Postmenopausal Woman Mandibular Jawbone, Journal of Oral Implantology, 2017, 43(5), 2017