Wie intensiv nutzen implantologisch tätige Zahnärzte die Möglichkeiten der dreidimensionalen Bildgebung in der Praxis und für welche Indikationsstellungen? Das Expertennetzwerk PEERS hat dazu Ende 2017 eine Umfrage unter seinen Mitgliedern durchgeführt. Die Ergebnisse und den aktuellen Stand der Leitlinienempfehlungen fasst der folgende Beitrag zusammen.
Die Verwendung der Digitalen Volumentomographie (DVT) – im englischen Sprachraum Cone Beam Computerized Tomography (CBCT) – in der Zahnmedizin begann vor rund 20 Jahren. Im Vergleich zur Computertomographie (CT) ist sie für dentale Verwendungszwecke besser geeignet, da eine niedrigere Strahlendosis, geringere Investitionskosten und weniger metallische Artefakte bessere Diagnosemöglichkeiten eröffnen. Die (Kauf-)Entscheidung für eines der unterschiedlichen DVT-Modelle ist abhängig von der gewünschten Auflösung, den in Frage kommenden Indikationsstellungen und der Flexibilität hinsichtlich der Größe des aufzunehmenden Bereichs. Aktuelle Geräte können in der Regel zusätzlich für eine Panoramaschichtaufnahme genutzt werden und erübrigen damit die Investition in ein weiteres Gerät.
Strahlenhygiene wichtiger Gesichtspunkt
Strahlenhygiene ist ein wichtiger Gesichtspunkt in der Medizin und Zahnmedizin, deshalb sollte die Indikationsstellung immer auch diesen Punkt beachten. Die effektive Dosis wird in Milli-Sievert (µSv) gemessen und liegt für ein CT am höchsten (180 bis 2100 µSv), gefolgt vom DVT mit 11 bis 674 µSv. Die digitale Panoramaschichtaufnahme liegt typischerweise bei 20 µSv, die typische einzelne intraorale Aufnahme bei 5 µSv.
Die für eine Unterstützung der Therapieentscheidung erforderliche Auflösung steht in enger Relation zur Größe der Volumenelemente (Voxel), wobei kleine Voxel mit höherem Rauschen einhergehen.[12] Auch das Field of View (FoV) beeinflusst die Auflösung, und um die höchstmögliche Präzision zu erreichen, müssen höhere Strahlendosen in Kauf genommen werden.[8, 19]
71 Prozent mit einem DVT in der Praxis
Zum Zeitpunkt der Umfrage im Jahre 2017 hatten 71 Prozent der Antwortenden ein DVT für die Praxis erworben. Etwas mehr als die Hälfte derer, die noch keins haben, planen die Anschaffung. Erwartungsgemäß verfügen die MKG-Chirurgen in der Mehrzahl über ein eigenes DVT. Interessant ist, dass die Zahnärzte, die auch zahntechnische Arbeiten in der Praxis durchführen, mit 74 Prozent häufiger ein DVT besitzen als die Oralchirurgen (71 Prozent), siehe Abbildung 1.

Abb. 1 Anteil der DVT-Geräte in der eigenen Praxis bzw. Überweisung zum zahnärztlichen Kollegen oder Radiologen, aufgeschlüsselt nach den Spezialisierungen. MKG = Mund-, Kiefer-, Gesichtschirurg, OC = Oralchirurg, Paro = Parodontologe, Chir. & Proth. = Chirurgische und prothetische Behandlung, Chir. & Proth. & Labor = Chirurgische und prothetische Behandlung, sowie Labor in der eigenen Praxis.
An die DVT-Eigentümer und diejenigen, die kein DVT besitzen, wurden dieselben Fragen gestellt, um zu prüfen, ob der Besitz eines DVTs die Indikationsstellung für eine dreidimensionale Aufnahme beeinflusst. Über alle Fragen hinweg betrachtet zeigte sich, dass die DVT-Eigentümer insgesamt seltener radiologische Untersuchungen vornehmen als diejenigen ohne ein eigenes DVT. Lediglich bei der prä-implantologischen Planung setzen die Eigentümer nahezu über alle Fragestellungen hinweg das DVT öfter ein als diejenigen ohne eigenes DVT. Nur bei der Abklärung des Nervus alveolaris inferior überweisen diejenigen ohne eigenes DVT häufiger zum Radiologen, als die DVT-Eigentümer eine 3-D-Diagnostik einleiten (Abb. 3).
Leitlinien-konforme Indikationsstellungen
In der für die folgenden Ausführungen zugrunde gelegten s2k-Leitlinie der AWMF aus 2013 wird einleitend beschrieben, dass für viele Indikationen bis zu diesem Zeitpunkt keine Evidenz vorliegt und inwieweit die Information durch die räumliche Zuordnung einen zusätzlichen diagnostischen Nutzen beziehungsweise einen klinischen Vorteil für den Patienten erbringt.[3] Die Leitlinie wird derzeit überarbeitet und soll bis 31. Dezember 2019 fertig gestellt sein.[4] Für die Fragestellungen im Rahmen der Umfrage wurden die in der Leitlinie aufgeführten Indikationen zugrunde gelegt.
Die Detektion von Kieferhöhlenerkrankungen mittels DVT ist unstrittig und sollte deshalb zur weiteren Differenzierung herangezogen werden, wenn mittels zweidimensionaler Verfahren keine Abklärung möglich erscheint. Eine generelle Forderung zur Anfertigung einer präoperativen DVT-Aufnahme, beispielsweise vor einem Sinuslift, kann nicht erhoben werden. Sowohl prä- als auch postoperativ ist die dreidimensionale Aufnahme zur Beurteilung der Frakturstellung medizinisch indiziert. Jedoch kann sie auch hier nicht generell gefordert werden, da es unklar ist, ob die genauere Darstellung zur Verbesserung des Therapieergebnisses führt.
In Bezug auf die Zahnextraktion lässt die Leitlinie keine generelle Forderung für ein DVT zu, wobei der diagnostische Aussagewert eines DVT zur Bewertung der Lagebeziehung von anatomischen Strukturen unstrittig ist. „Eine DVT-Diagnostik kann indiziert sein, wenn in der zweidimensionalen röntgenologischen Untersuchung Hinweise auf eine unmittelbare Lagebeziehung zu Risikostrukturen vorhanden sind.“
Ähnlich verhält es sich mit der Indikationsstellung für intraossäre Veränderungen. Vor der endodontisch veranlassten DVT-Aufnahme sollte eine umfangreiche Basisdiagnostik durchgeführt worden sein. Wird die Indikation für eine Aufnahme gestellt, sollte diese kleinvolumig und hochauflösend sein.[4]
Grundsätzlich lassen die Antworten den Schluss zu, dass eine DVT-Aufnahme analog der in der Leitlinie geforderten engen Indikationsstellung zur weiterführenden Diagnostik eingesetzt wird (Abb. 2a und b).
Zur Diagnose von Kiefergelenksbeschwerden beziehungsweise Funktionsdiagnostik ist die DVT-Aufnahme selten geeignet, lediglich zur Diagnose von chronisch degenerativen arthritischen Veränderungen kann es indiziert sein. In der zahnärztlichen Prothetik können durch ein DVT zusätzliche Informationen in der Diagnostik und für die Therapieplanung gewonnen werden. Bei der Einschätzung der Pfeilerwertigkeit können weiterführende Details über die klinische und zweidimensionale Diagnostik hinaus gewonnen werden.
Zur routinemäßigen parodontalen Diagnostik sollte das DVT nicht angewendet werden. Hochauflösende Aufnahmen mit begrenztem Volumen können jedoch in ausgewählten Fällen zur Therapieentscheidung herangezogen werden. Auf Basis der Datenlage sehen die Autoren zur Kariesdiagnostik keine Indikation vor.[4]
DVT und Implantologie
Die Autoren der AWMF-Leitlinien sind sich einig, dass vor jeder Implantatinsertion eine ausreichende Diagnostik des Implantatbetts erforderlich ist. Untersuchungen, die 2011 bei der Leitlinienerstellung zu den Indikationen zur implantologischen 3-D-Röntgendiagnostik und navigationsgestützten Implantologie herangezogen wurden, zeigten, dass für die speziellen Fragestellungen mit den typischen Scanprotokollen effektive Dosen von 11 bis 96 µSv nachzuweisen sind.[4]
Mögliche Indikationen sind:
- Deutliche anatomische Abweichungen in der sagittalen und/oder transversalen und/oder vertikalen Ebene in Form und/oder Kieferrelation
- Zweifelhafter Erfolg nach Augmentation
- Unsichere Darstellung anatomisch wichtiger Nachbarstrukturen in der 2D-Diagnostik
- Pathologische Veränderungen mit weitergehendem Klärungsbedarf
- Vorerkrankungen oder Voroperationen der Kieferhöhle
- Spezielle chirurgische und/oder prothetische Therapiekonzepte
- Komplikation nach Implantation oder Augmentation[4]
Die Fragestellung der Umfrage sollte klären, inwiefern das DVT zur erweiterten Diagnostik und Therapieplanung bei der implantatgetragenen prothetischen Versorgung zum Einsatz kommt und ob es Unterschiede im Einsatz der verfügbaren Geräte gibt, je nachdem, ob sich ein DVT in der eigenen Praxis befindet oder nicht (Abb. 3).

Abb. 3 Angaben zur implantologischen Indikationsstellung für die verschiedenen radiologischen Aufnahmen in Prozent [Mehrfachnennung war möglich], aufgegliedert nach den DVT-Eigentümern (m) und denjenigen ohne ein eigenes DVT in der Praxis (o).
Beurteilung des periimplantären Knochenniveaus
Lang[17] und Koautoren empfehlen zur Beurteilung des periimplantären Knochenniveaus die radiologische Dokumentation nach der Implantatinsertion, der Osseointegration und der Eingliederung der prothetischen Versorgung. Aufgrund der Artefakte ist ein DVT nicht zur Diagnostik periimplantärer Knochenrezession indiziert.[3] Größere Defekte von mehr als 0,5 Millimetern können aber mit einem DVT diagnostiziert werden.[13, 14]
Um auch zu diesem Thema ein Bild zu erhalten, wann die meisten Aufnahmen vorgenommen werden, wurde nach dem Zeitpunkt und der Art der radiologischen Aufnahme gefragt. Auch hier sind die Daten der Antwortenden mit und ohne eigenem DVT in der Praxis in Abbildung 4 wiedergegeben.

Abb. 4 Angaben zu den verschiedenen radiologischen Aufnahmen im Zusammenhang mit einer Implantation in Prozent [Mehrfachnennung war möglich], aufgegliedert nach den DVT-Eigentümern (m) und denjenigen ohne ein eigenes DVT in der Praxis (o).
Radiologische Untersuchungen im Recall
Patienten mit herausnehmbarem oder festsitzendem implantatgetragenem Zahnersatz benötigen eine lebenslängliche Nachsorge, um biologische und mechanische Komplikationen frühzeitig erkennen und behandeln zu können.[6, 16, 20] Allerdings ist die evidenzbasierte Datenlage hinsichtlich der Recall-Intervalle und der durchzuführenden Maßnahmen sehr uneinheitlich.[7, 11, 21] Die Umfrage sollte zeigen, wann die Implantatbehandlungen nachkontrolliert werden und welche bildgebenden Geräte zum Einsatz kommen (Abb. 5).
Auch im Recall werden DVTs nur von den DVT-Besitzern angefertigt, jedoch nur zu einem geringen Anteil (Abb. 5). Insgesamt gesehen werden aber auch bei den Nachkontrollen mehr radiologische Aufnahmen von Zahnärzten ohne eigenes DVT angefertigt. Am geeignetsten ist die Einzelaufnahme in Rechtwinkeltechnik, da diese Überlagerungen vermeidet und die Darstellung des Knochenniveaus reproduzierbar ist.[10]

Abb. 5 Angaben zu den verschiedenen radiologischen Aufnahmen im Rahmen des Recalls in Prozent [Mehrfachnennung war möglich], aufgegliedert nach den DVT-Eigentümern (m) und denjenigen ohne ein eigenes DVT in der Praxis (o).
Auftreten von Entzündungszeichen
Treten nach der implantologischen Behandlung Entzündungszeichen auf, sollte die Bestimmung der Taschentiefe erfolgen und gegebenenfalls die Suprakonstruktion abgenommen werden. Zusätzlich kann eine radiologische Kontrolle einen Hinweis auf verbliebene Zementreste oder eine Fremdkörperreaktion geben.[1, 15]
Im Rahmen der Umfrage wurde deshalb auch abgefragt, welche Befunde zu einer weiterführenden radiologischen Abklärung führen. Bei dieser Frage gibt es quasi keinen Unterschied unter den Antwortenden, ob mit oder ohne DVT in der eigenen Praxis. Lediglich bei steigender Sondierungstiefe (ST) und vorhandener Blutung auf Sondierung (Bleeding on Probing = BOP) stellen die DVT-Eigentümer doppelt so häufig die Indikation für ein DVT als diejenigen ohne DVT in der eigenen Praxis (Abb. 6).

Abb. 6 Angaben zu den verschiedenen radiologischen Aufnahmen im Rahmen des Recalls bei Auftreten von Entzündungszeichen wie steigender Sondierungstiefe (ST) und vorhandenem Bleeding on Probing (BOP) in Prozent [Mehrfachnennung war möglich], aufgegliedert nach den DVT-Eigentümern (m) und denjenigen ohne ein eigenes DVT in der Praxis (o). Alle Abb.: PEERS
Interpretation der Befunde
Um etwas mehr Klarheit in die Veränderungen rund um das Implantat und deren Ursachen und die damit einhergehende Nomenklatur zu bringen, wurden die Begriffe periimplantäre Gesundheit, periimplantäre Mukositis und Periimplantitis, sowie deren Diagnosestellung auf der Konsensuskonferenz 2017 neu definiert.[5] Essenziell ist dabei die gemeinsame Bewertung von Entzündungszeichen, Knochenabbau, Plaqueakkumulation, Bluten auf Sondieren und der Zustand des periimplantären Gewebes. Denn periimplantäre Gesundheit kann auch um Implantate mit reduziertem Knochenniveau existieren. Implantatverlust ist gegebenenfalls durch eine zusätzlich auftretende bakterielle Entzündung und damit verbundene Aktivierung des Immunsystems verursacht.[2]
DVT zwischen Indikation, Nutzen und technischem Fortschritt
Eine wesentliche Frage, die sich dem Behandler bei jedem Patienten stellt, ist die nach der Vorgehensweise bei Diagnostik und Therapie. Die digitale Volumentomografie bietet durch die dreidimensionale Darstellung der knöchernen Strukturen einen Erkenntnisgewinn gegenüber der zweidimensionalen Radiographie. Die Autoren der Leitlinien stellen jedoch bei den meisten Indikationen in Frage, ob tatsächlich mögliche bessere Therapieergebnisse die zusätzliche Strahlenbelastung durch ein DVT rechtfertigen.
Interessant wird sicherlich die Zukunft neuer bildgebender, dreidimensionaler Verfahren, die sich in der Entwicklung befinden und mit denen die Strahlenexposition weiter minimiert werden kann.
Dr. Sabine Söhngen, Bensheim
PEERS (Platform for Exchange of Experience, Research and Science) ist das 2006 gegründete und von Dentsply Sirona Implants unterstützte Expertennetzwerk von Chirurgen und Zahnärzten aus Klinik und Praxis sowie Zahntechnikern. Ein wesentliches Ziel des Netzwerkes ist der regelmäßige, kollegiale Austausch zu Themen in und rum um die Implantologie und die stetige Weiterentwicklung durch Effizienz und Exzellenz. Weitere Infos unter www.dentsplysirona.com/peers.
Zuletzt wurde in einer PEERS-Befragung das Thema „Konzepte zur Sofortimplantation und Sofortbelastung im Alltag“ untersucht. Eine weitere Auswertung einer PEERS-Befragung zum Thema Abutments lesen Sie hier: Entscheidungsparameter für Hybrid-Abutments in der täglichen Praxis. Mehr über die Arbeit des Netzwerks bietet der Bericht über das letzte PEERS-Treffen „Exzellenz und Effizienz durch Wissen“.
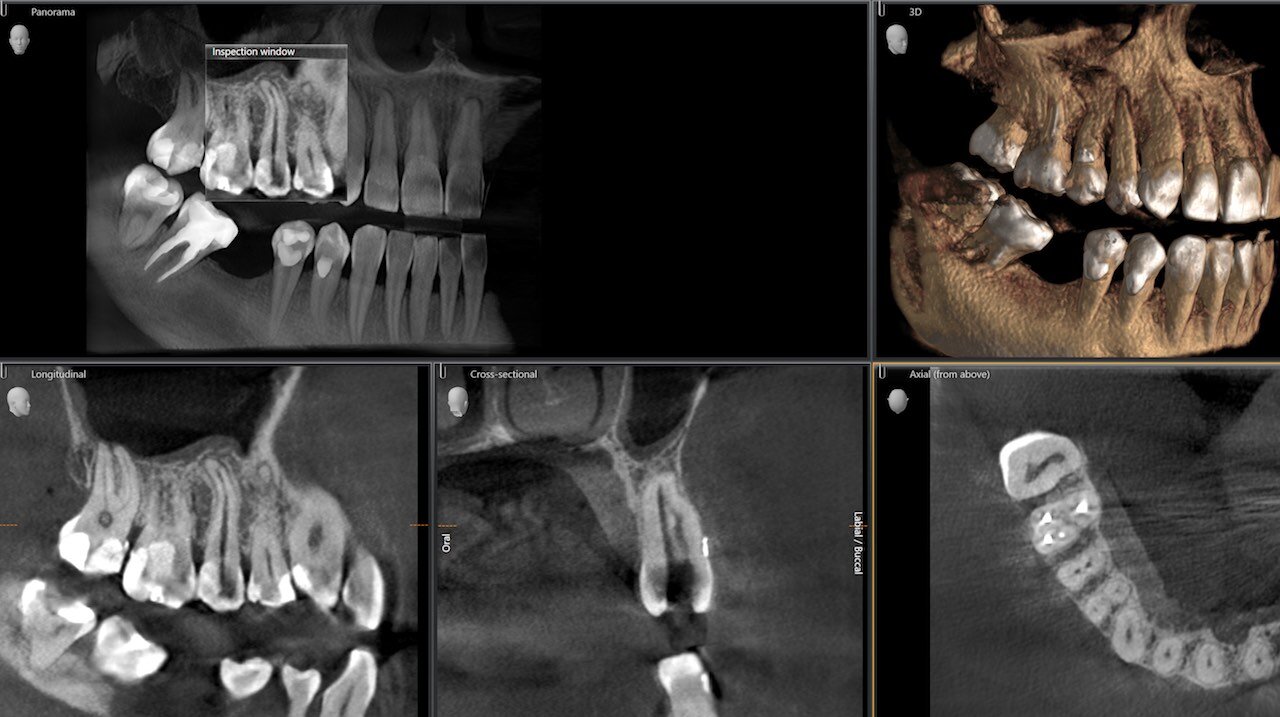
Titelbild: DVT in der Endodontie (Foto: Dentsply Sirona)
Literatur
1 Albrektsson T, Chrcanovic B, Mölne J, Wennerberg A: Foreign body reactions, marginal bone loss and allergies in relation to titanium implants. Eur J Oral Implantol 2018; 11: 37-46. pubmed
2 Albrektsson T, Jemt T, Mölne J, Tengvall P, Wennerberg A: On inflammation-immunological balance theory-A critical apprehension of disease concepts around implants: Mucositis and marginal bone loss may represent normal conditions and not necessarily a state of disease. CIDRR 2019, 21: 183-189. pubmed
3 AWMF-Leitlinie AWMF Registernummer 083-005; Dentale digitale Volumentomografie; Stand 05.08.2013 in Überarbeitung bis 31.12.2019. Link
4 AWMF-Leitlinie AWMF Registernummer 083-011; Indikationen zur implantologischen 3D-Röntgendiagnostik und navigationsgestützten Implantologie; Stand 12/2011. Link
5 Berglund T et al.: Peri‐implant diseases and conditions: Consensus report of workgroup 4 of the 2017 World Workshop on the Classification of Periodontal and Peri‐Implant Diseases and Conditions. J Periodontol 2018; 89: 313-318. Link
6 BDIZ. Periimplantäre Entzündungen: Prävention – Diagnostik – Therapie. 10 EuCC 2015. Link
7 Bidra AS, Daubert DM, Garcia LT, Gauthier MF, Kosinski TF, Nenn CA, Olsen JA, Platt JA, Wingrove SS, Chandler ND, Curtis DA: A Systematic Review of Recall Regimen and Maintenance Regimen of Patients with Dental Restorations. Part 2: Implant-Borne Restorations. J. Prosthodont 2016; 25, 16-31. pubmed
8 Dave M, Davies J, Wilson R, Palmer R: A comparison of cone beam computed tomography and conventional periapical radiography at detecting peri-implant bone defects. Clin Oral Implants Res. 2013, 24, 671-678. pubmed
9 de Araújo Nobre M, Salvado F, Nogueira P, Rocha E, Ilg P, Maló P: A Peri-Implant Disease Risk Score for Patients with Dental Implants: Validation and the Influence of the Interval between Maintenance Appointments. J Clin Med 2019, 17; 8. pubmed
10 De Bruyn H, Vandeweghe S, Ruyffelaert C et al.: Radiographic evaluation of modern oral implants with emphasis on crestal bone level and relevance to peri-implant health. Periodontol 2000 2013; 62: 256-270. pubmed
11 Del Fabbro M, Nevins M, Venturoli D, Weinstein RL, Testori T: Clinically Oriented Patient Maintenance Protocol: A Clinical Consensus of Experts. Int J Perio Restor Dent 2018, 38: 281-288. pubmed
12 Demirturk Kocasarac H, Helvacioglu Yigit D, Bechara B, Sinanoglu A, Noujeim M: Contrast-to-noise ratio with different settings in a cbct machine in presence of different root-end filling materials: An in vitro study. Dentomaxillofac. Radiol. 2016, 45. pubmed
13 Fienitz T, Schwarz F, Ritter L et al.: Accuracy of cone beam computed tomography in assessing peri-implant bone defect regeneration: a histologically controlled study in dogs. COIR 2012; 23: 882-887. pubmed
14 Golubovic V, Mihatovic I, Becker J et al.: Accuracy of cone-beam computed tomography to assess the configuration and extent of ligature-induced peri-implantitis defects. A pilot study. Oral Maxillofac Surg 2012; 16: 349-354. pubmed
15 Happe A, Körner G, Rothamel D: Zur Problematik von submukösen Zementresten bei implantologischen Suprastrukturen und der Indikation individueller Abutments. Implantologie 2011; 19: 161-169. Link
16 Heitz-Mayfield LJ, Needleman I, Salvi GE, Pjetursson BE: Consensus statements and clinical recommendations for prevention and management of biologic and technical implant complications. Int J Oral Maxillofac Implants 2014; 29 Suppl: 346-350. pubmed
17 Lang NP, Berglundh T: Working Group 4 of Seventh European Workshop on P. Periimplant diseases: where are we now? - Consensus of the Seventh European Workshop on Periodontology. J Clin Periodontol 2011; 38 Suppl 11: 178-181.
18 Mazur Z, Korábek L, Mazur D: Peri-implant tissue score (PITS) as a measure of success, applied to 869 dental implants from a retrospective clinical study. Quintessence Int 2018; 49 (7): 567-579. pubmed
19 Sirin Y, Horasan S, Yaman D, Basegmez C, Tanyel C, Aral A, Guven K: Detection of crestal radiolucencies around dental implants: An in vitro experimental study. J. Oral Maxillofac Surg. 2012, 70, 1540-1550. pubmed
20 Wang Y, Zhang Y, Miron RJ: Health, Maintenance, and Recovery of Soft Tissues around Implants. Clin Implant Dent Relat Res 2016, 18: 618-634. pubmed
21 Ziebolz D, Klipp S, Schmalz G, Schmickler J, Rinke S, Kottmann T, Fresmann S, Einwag J: Comparison of different maintenance strategies within supportive implant therapy for prevention of peri-implant inflammation during the first year after implant restoration. A randomized, dental hygiene practice-based multicenter study. Am J Dent 2017; 30 (4): 190-196. pubmed



![Abb. 2a Angaben zur Indikationsstellung für die verschiedenen radiologischen Aufnahmen in Prozent [Mehrfachnennung war möglich], aufgegliedert nach den DVT-Eigentümern (m) und denjenigen ohne ein eigenes DVT in der Praxis (o).](/quintessenz/news/gallery/2019-04-peers_dvt_02a.jpg)
![Abb. 2b Angaben zur Indikationsstellung für die verschiedenen radiologischen Aufnahmen in Prozent [Mehrfachnennung war möglich], aufgegliedert nach den DVT-Eigentümern (m) und denjenigen ohne ein eigenes DVT in der Praxis (o).](/quintessenz/news/gallery/2019-04-peers_dvt_02b.jpg)