Die Implantattherapie ist heute eine nicht mehr wegzudenkende Behandlungsoption im zahnärztlichen Alltag. Insbesondere im zahnlosen Kiefer ist sie oft die einzige Möglichkeit, einen festsitzenden Zahnersatz oder auch einen fest verankerten herausnehmbaren Zahnersatz zu realisieren. Trotz einer zuverlässigen und sicheren Anwendung besteht jedoch generell das Risiko einer Entzündung von periimplantären Geweben und damit einer periimplantären Mukositis sowie Periimplantitis.1 Raucher und Patienten mit einer Historie von Parodontitis zeigen eine höhere Prävalenz für Periimplantitis.2,3 Die nichtchirurgische Therapie kann im Falle einer periimplantären Mukositis oft erfolgversprechend sein, wohingegen eine Periimplantitis meist nur durch chirurgische Maßnahmen behoben werden kann.4
Grundsätzlich sind für die Behandlung von durch periimplantäre Entzündungen verursachten ausgedehnten Knochendefekten die Verwendung von autologen Knochenblöcken, Knochenersatzmaterialien oder eine Kombination beider Verfahren valide Optionen, um nach Explantation des betroffenen Implantats ein neues, stabiles knöchernes Lager für eine implantatgetragene Neuversorgung zu schaffen.5
Neben autologem Knochen werden für die Rekonstruktion von Knochendefekten allogene Materialien im klinischen Alltag immer präsenter6, welche der Autor bereits seit mehreren Jahren einsetzt.
Für den Patienten ist die Anwendung von allogenem Knochenersatzmaterial in der Regel mit weniger Schmerzen verbunden, da eine Eigenknochenentnahme und damit die Entnahmemorbidität entfällt, was für den Patienten besonders dann eine große Rolle spielt, wenn die Defekte so ausgeprägt sind, dass es keine Alternative zu einer Augmentation mittels intra- oder auch extraoral entnommenen Knochenblöcken gibt. Klinisch zeigt allogenes Material vergleichbare Ergebnisse zu autologem Knochen hinsichtlich der Knochenneubildung7,8 und der Implantatüberlebensrate.9 Individuelle allogene Knochenblöcke bieten vor allem bei komplexen, zum Beispiel durch Periimplantitis verursachten Knochendefekten durch die optimale Anpassung an die Defektgeometrie ein hohes Maß an Präzision und verkürzen dadurch die Operationszeit deutlich.10,11,12
In diesem Bericht soll die Rekonstruktion ausgedehnter periimplantärer Knochendefekte mit patientenindividuell gefrästen, allogenen Knochenblöcken und prothetischer Neuversorgung unter Sofortbelastung gezeigt werden.
Fallbeispiel
Ein 63-jähriger Patient stellte sich mit einer schon seit längerem bestehenden Periimplantitis im Oberkiefer in der MKG-chirurgischen Tagesklinik des Autors vor. Die klinische und radiologische Untersuchung offenbarte eine massive und ausgedehnte Knochenresorption mit Verlust der bukkalen Wände (Regio 14-24) und großen, dreidimensionalen Knochendefekten. Zum Zeitpunkt der Erstkonsultation waren die vier Implantate seit zehn Jahren in situ und der Patient starker Raucher. Ziel der geplanten Behandlung war die Beseitigung der periimplantären Entzündungen und eine adäquate implantatgetragene prothetische Neuversorgung (Abb. 1 und 2).
Nach Aufklärung über mögliche Behandlungsalternativen entschied sich der Patient für eine Blockaugmentation mit vier patientenindividuell gefrästen, allogenen Knochenblöcken mit gleichzeitiger beidseitiger externer Sinusbodenelevation, um den Eingriff so minimalinvasiv wie möglich zu gestalten und eine autologe Blockentnahme zum Beispiel aus dem Beckenkamm zu vermeiden.
Es wurde sechs Monate nach Augmentation eine Insertion von sechs Implantaten für eine festsitzende provisorische Sofortversorgung mit späterer definitiver, galvanisch hergestellter, gefräster Stegkonstruktion als definitive Versorgung nach einer Einheilzeit der Implantate von sechs Monaten geplant.
Präoperative Planung der individuellen Knochenblöcke
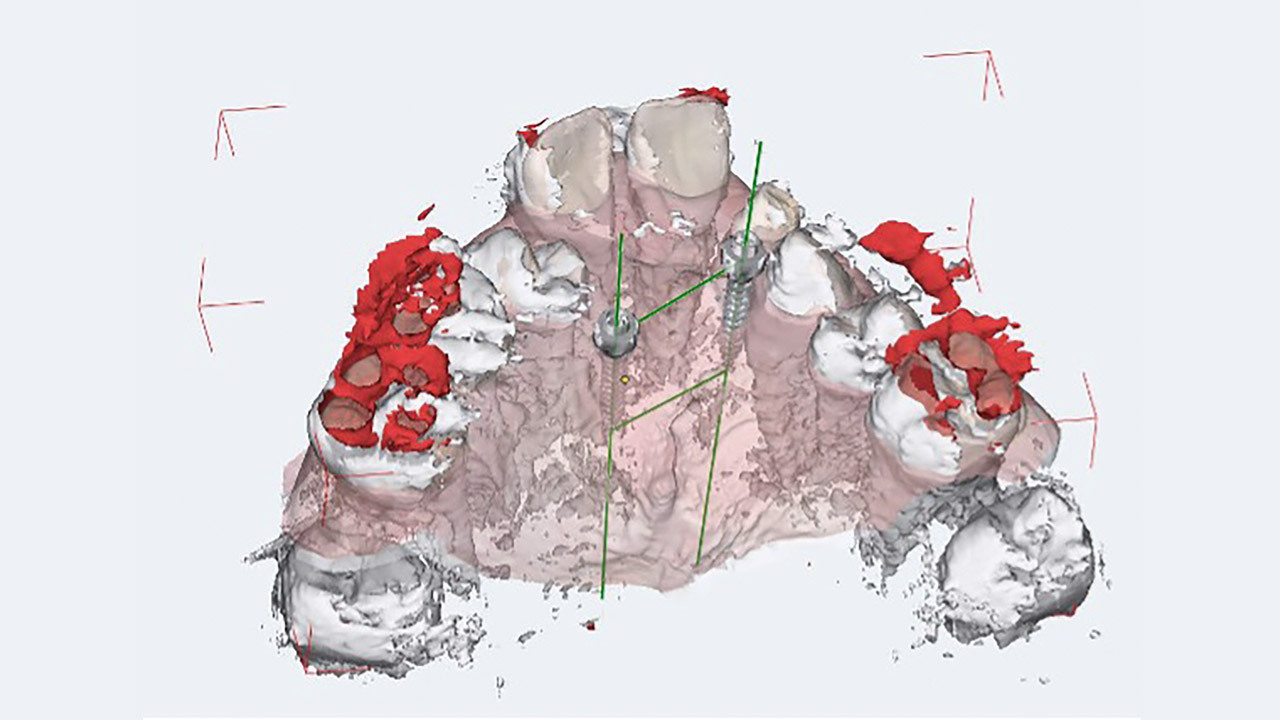
Nach operativer Entfernung der Implantate und Stabilisierung des Blutkoagulums unter Verwendung von natürlichen Kollagenkegeln (collacon, botiss biomaterials GmbH, Zossen, Deutschland) wurde nach einer Abheilzeit von sechs Monaten eine DVT-Aufnahme, für die CAD/CAM-Planung angefertigt. Anhand einer dreidimensionalen Darstellung der Defektsituation wurden die allogenen Knochenblöcke (maxgraft bonebuilder, botiss biomaterials GmbH,) virtuell designt (Abb. 3) und nach Kontrolle und Freigabe des Behandlers aus prozessiertem humanem Knochen (Allotec-Prozess, Cells+Tissuebank Austria, Krems, Österreich) individuell gefräst. Zusätzlich wurde ein 3-D-gedrucktes Modell des Kiefers und der Blöcke (bonebuilder dummy, botiss biomaterials GmbH) angefertigt, welches als eine intraoperative Kontrolle für eine mögliche Knochenveränderung zum Zeitpunkt der Augmentations-OP dienen sollte.
Operatives Vorgehen
Die Augmentationsoperation wurde unter perioperativer oraler Antibiose (Amoxicillin/Clavulansäure, 875/125 mg zweimal täglich) unter Vollnarkose durchgeführt. Zusätzlich erhielt der Patient eine intraoperative intravenöse Antibiose in Form eines sogenannten „single shots“. Nach einer im Vestibulum angesetzten Schnittführung in Regio 17–27 und Präparation eines Mukoperiostlappens nach palatinal erfolgte die Darstellung der Knochendefekte. Die Knochenblöcke wurden in physiologischer Kochsalzlösung rehydriert und jeweils mit einer Osteosyntheseschraube (1,5 x 12 mm, Matrix, Synthes GmbH, Schweiz) mittels Zugschraubentechnik fixiert (Abb. 4 und 5). Aufgrund der exakten Passgenauigkeit der individuellen Knochenblöcke, die schon aufgrund ihrer Friktion den Defekten bewegungsstabil aufsaßen, war zur sicheren, rotations- und bewegungsstabilen Fixierung eine Schraube pro Knochenblock absolut ausreichend. So konnten die Blockaugmentate zusätzlich geschont werden. Anschließend wurde eine externe beidseitige Sinusbodenelevation mit einem Mix aus autologem Knochen (schonende Entnahme mittels Safescraper aus dem Bereich der Crista zygomaticoalveolaris beidseitig) und allogenem, kortiko-spongiösem Knochenersatzmaterial (maxgraft Granula, botiss biomaterials GmbH, Zossen, Deutschland) durchgeführt (Abb. 4).
Die Schneidersche Membran der Kieferhöhle wurde vor dem Befüllen mit porcinen Perikardmembranen (Jason membrane, botiss biomaterials GmbH) abgedeckt. Der Augmentationsbereich wurde anschließend mit weiteren Membranen (Jason membrane) und PRF-Matrizes (L-PRF, IntraSpi System von Intra-Loc) vollständig abgedeckt. Der primäre, spannungsfreie Wundverschluss erfolgte mittels Rückstich- und Einzelknopfnähten mit resorbierbarem Nahtmaterial. Eine Prothesenkarenz von sieben Tagen wurde verordnet, um jeglichen Druck auf das Augmentationsgebiet zu vermeiden und eine schnelle Einheilung ohne Komplikationen zu erreichen. Nach sieben Tagen wurde eine erste herausnehmbare provisorische Versorgung eingesetzt, die nach sechs Wochen unterfüttert wurde.
Insertion dentaler Implantate und prothetische Versorgung
Zur Implantatinsertion nach sieben Monaten Einheilzeit erfolgte die Eröffnung des augmentierten Bereichs unter Intubationsvollnarkose mittels einer krestalen Schnittführung zur Präparation eines Vollschichtlappens in Regio 17–27. Klinisch zeigte sich zu diesem Zeitpunkt an allen Augmentationsstellen ein sehr gutes, stabiles und ausreichendes Knochenvolumen, obwohl aufgrund einer minimalen Dehiszenz in der Anfangsphase (primäre Einheilung) ein sehr kleiner Teil des Knochenblocks in regio 24 nicht vollständig durchbaut worden war (Abb. 6).
Diese mittelfristige Dehiszenz trat im Rahmen einer Prothesendruckstelle sieben Wochen nach dem Augmentationseingriff auf, wobei eine lokale Therapie (Spülung, Low-Level-Laser Therapie, Helbo) zur Behandlung absolut ausreichend erschien.
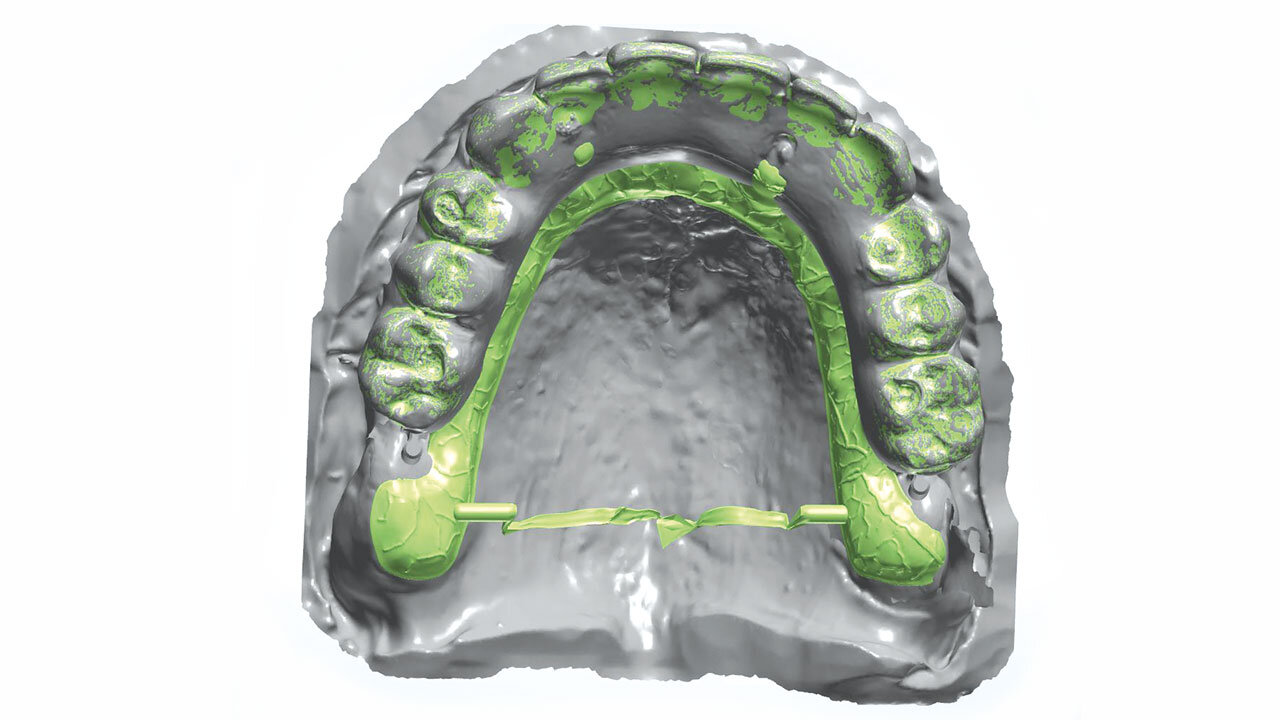
Dieser geringe krestale Anteil des Knochenblockes wurde zum Zeitpunkt der Implantation entfernt, der restliche Knochenblock zeigte sich sehr gut eingeheilt und bestens durchblutet, so dass an dieser Stelle problemlos implantiert werden konnte. Insgesamt konnten bei sehr gutem Knochenangebot ohne weitere augmentative Maßnahmen nach vorheriger digitaler Planung (3Shape) vollnavigiert sechs Implantate (Camlog CAMLOG Screw Line Promote plus, Comfour System regio 16: 4,3/11mm, Stegaufbau 17° Grad Typ A, regio 14: 4,3/13 mm, Stegaufbau 0° Grad, regio 12: 4,3/9 mm, Stegaufbau 0° Grad, regio 22: 4,3/11 mm 0° Grad, regio 24: 4,3/16 mm, Stegaufbau 0° Grad, regio 26: 4,3/13 mm, Stegaufbau 17 ° Grad Typ A, Camlog Biotechnologies AG, Basel, Schweiz) in Position 12, 14, 16 und 22, 24, 26 eingebracht werden. Bei der Implantation wurde im Einverständnis mit dem Patienten eine repräsentative Knochenkernbiopsie zur histologischen Analyse in regio 14 entnommen. Die Biopsie-Objektträger wurden mit Hämatoxylin- und Eosin-Färbung eingefärbt und die histologische Untersuchung des beim Reentry gewonnenen Materials zeigt den laufenden Remodelling-Prozess des allogenen Knochenblocks (Abb. 7).
Sowohl für die Implantation als auch für die anschließende prothetische provisorische Sofortversorgung wurde mittels dreidimensionaler Bildgebung (DVT) eine genaue präoperative Diagnostik und Planung durchgeführt. Mithilfe der digitalen Datensätze wurde die Implantatinsertion präoperativ geplant (3Shape) und mit einer Navigationsschablone vollnavigiert durchgeführt (Abb. 8). Durch die vorherige Simulation der Implantatpositionen wurde die provisorische festsitzende prothetische Lösung im Vorfeld bereits so vorbereitet, dass diese am Tage der Implantation direkt und ohne Notwendigkeit einer konventionellen Abformung eingebracht werden konnte. Die bereits im Labor digital geplante und vorgefertigte provisorische Prothetik wurde hierbei intraoperativ im Mund angepasst und einpolymerisiert, danach ausgeschraubt, um die Basis der Versorgung im Dentallabor nochmals zu versäubern und wieder mittels der hierfür vorgesehenen Prothetikschrauben auf den Stegaufbauten der Implantate fixiert. Die Schraubenkanäle wurden mit Kunststoff verschlossen. Durch die festsitzende, sofortige provisorische Versorgung wurden die Implantate sicher untereinander verblockt (Abb. 9), All-on-Four-Konzept nach Prof. Paolo Malo).13
Im weiteren Verlauf erfolgten zunächst wöchentliche, dann vierwöchentliche klinische Kontrollen, wobei hierbei ein besonderes Augenmerk auf eine gleichmäßige Okklusion und Artikulation sowie einen festen Sitz der provisorischen Versorgung gelegt wurde. Der Patient wurde strengstens darauf hingewiesen, dass er während der ersten vier Monate nach der Insertion und provisorischen festsitzenden, sofortigen Versorgung der Implantate eine weiche Kostform zu beachten hat. Nach vier Monaten durfte der Patient seine Kostform normalisieren, sechs Monate nach der Sofortbelastung der Implantate erfolgte die definitive prothetische Versorgung.
Als Mesostruktur diente hierbei ein mit 0 Grad gefräster NEM-Steg auf Passive-Fit Klebebasen. Die Tertiärkonstruktion aus NEM verstärkt eine Sekundärstruktur aus Galvanogold. Distal angebrachte Preci-Vertix Geschiebe gewährleisten auch nach vielen Jahren die Möglichkeit der Friktionswiederherstellung.
Grundsätzlich wäre auch eine festsitzende definitive Versorgung möglich. Aufgrund der besseren Hygienefähigkeit der herausnehmbaren Lösung wurde jedoch diese Art der Versorgung empfohlen und in Abstimmung mit dem Patienten verwendet.
Ein Jahr nach Implantation zeigte sich ein stabiles Resultat des Knochenaufbaus mit sehr hoher Patientenzufriedenheit. In einer Röntgenkontrolle nach einem Jahr imponierten sehr gut osseointegrierte Implantate und damit ein erfolgreiches klinisches Ergebnis (Abb. 10 und 11).
Fazit für die Praxis
Die Behandlung periimplantärer Knochendefekte ist für den Behandler oft sehr herausfordernd, insbesondere bei seit Jahren bestehender Entzündung ist der Knochenverlust oft massiv und eine Explantation oft nicht zu vermeiden, welche per se die Defektsituation noch weiter verschlechtert.
Bei ausgedehnten Alveolarkammdefekten und umfangreichen Vorbehandlungen sind häufig und schnell die Grenzen erreicht, um autologe Knochentransplantate aus intraoralen Spenderregionen zur Behandlung der betroffenen Regionen zu gewinnen. Die Beckenkammtransplantation als Alternative ist für viele Patienten keine Option, da sie mit einer gewissen Morbidität nach der Knochenentnahme14 verbunden ist.
In dem hier gezeigten Fall war aufgrund der durch die massive periimplantäre Entzündung entstandenen großräumigen Defekte nach Explantation ein umfangreicher Knochenaufbau notwendig, der hier unter Verwendung individueller Knochenblöcke in einem weniger invasiven Verfahren erfolgen konnte.
Die im CAD/CAM-Verfahren hergestellten, optimal an die schwierige Defektsituation des Patienten angepassten allogenen Knochenblöcke reduzierten die Operationszeit und damit auch die potentiellen Beschwerden, da eine intraoperative manuelle Anpassung der Blöcke entfallen kann, ein wesentlicher Vorteil für den Behandler als auch für den Patienten.15,16
Sieben Wochen nach erfolgter Augmentation kam es bei insgesamt sehr komplikationslosem Verlauf im Rahmen einer Prothesendruckstelle lediglich zu einer minimalen Wunddehiszenz in regio 24, diese konnte jedoch konservativ (regelmäßige Spülung, Low-Level-Laser Therapie, Helbo) behandelt werden und hatte im Endergebnis keinerlei negative Auswirkungen auf die Rekonstruktion des Oberkiefers und die Implantation.
Auffällig hierbei war, dass sich die Dehiszenz des Knochenblocks ebenso wie die Demarkation eines geringen Knochenanteils bei einem insgesamt hervorragend eingeheilten Augmentat lediglich im Bereich der eigentlichen Schleimhautdehiszenz auftrat. Die jahrelange Erfahrung des Autors mit autologen Knochenblöcken – egal ob von intra- oder extraoral – hingegen zeigt in ähnlichen Fällen oft einen kompletten Verlust des knöchernen Augmentats.
Nach den Erfahrungen des Autors sind deshalb allogene Knochenblöcke im Gegensatz zu autologen, im retromolaren Bereich intraoral entnommenen Blöcken resistenter bei Weichgewebskomplikationen. Analog gilt dies auch für extraoral entnommene kortikospongiöse Knochenblöcke aus dem Beckenkamm, welche zudem ein deutlich ausgeprägteres Resorptionsverhalten im Rahmen des knöchernen Remodellings zeigen als die insgesamt sehr formstabilen allogenen Knochenblöcke.
Sollte es zu Dehiszenzen kommen -was sicherlich per se eine der am häufigsten vorkommenden Komplikationen im Rahmen der Weichgewebedeckung knöchernerer Rekonstruktionen darstellt- so kann im Falle der allogenen Blöcke meist durch konservative Behandlung der Dehiszenzbereiche (lokale konservative Maßnahmen wie Spülung und Low-Level-Lasertherapie, gegebenenfalls vorsichtiges Anfrischen der dehiszenten Wundränder mit einem Diamanten zur Anregung der Granulation und zum Einschleifen eventuell die Wundheilung störender Knochenkanten) ein kompletter Verlust des Blocks vermieden werden und eine Implantation dennoch sicher erfolgen.17
Histologisch wurde beim Wiedereröffnen an der Augmentationsstelle vitaler neuer Knochen nachgewiesen –das verbliebene allogene Material war dabei von neu entstandenem Knochengewebe umgeben (Abb. 7), was die hohen osteokonduktiven Eigenschaften dieses Materials eindeutig belegt. Eine Arbeit von Kloss et al. zeigte ähnliche Ergebnisse, mit einem vollständigen Umbau eines individuell gefrästen allogenen Blocks in vitales Knochengewebe nach fünf Jahren.18
Die volldigitale Planung der Knochenblöcke und die computergestützte 3-D-Planung der Implantation und Prothetik ermöglichen im Rahmen dieses komplett digitalen Workflows eine zuverlässige, vorausschauende, patientenfreundliche Behandlungsplanung, die insbesondere das chirurgische Trauma für den Patienten minimiert. Die Verbindung digitaler Technologie mit der Erfahrung eines routinierten Implantologen ist für ein gutes klinisches Resultat ausschlaggebend.
Literatur
[1] M. A. Atieh, N. H. M. Alsabeeha, C. M. Faggion, and W. J. Duncan, “The Frequency of Peri-Implant Diseases: A Systematic Review and Meta-Analysis,” J. Periodontol., pp. 1–15, 2012.
[2] A. Mombelli, N. Müller, and N. Cionca, “The epidemiology of peri-implantitis,” Clin. Oral Implants Res., vol. 23, no. SUPPL.6, pp. 67–76, 2012.
[3] H. Chen, N. Liu, X. Xu, X. Qu, and E. Lu, “Smoking, radiotherapy, diabetes and osteoporosis as risk factors for dental implant failure: a meta-analysis.,” PLoS One, vol. 8, no. 8, p. e71955, Jan. 2013.
[4] J. Prathapachandran and N. Suresh, “Management of peri-implantitis,” Dent. Res. J. (Isfahan)., vol. 9, no. 5, pp. 516–521, Jan. 2012.
[5] W. C. Wang, M. Lagoudis, C. W. Yeh, and K. S. Paranhos, “Management of peri-implantitis - A contemporary synopsis,” Singapore Dent. J., vol. 38, pp. 8–16, 2017.
[6] O. Blume et al., “Treatment of Severely Resorbed Maxilla Due to Peri-Implantitis by Guided Bone Regeneration Using a Customized Allogenic Bone Block: A Case Report,” Materials (Basel)., vol. 10, no. 10, p. 1213, 2017.
[7] S. Wen, S. Barootchi, W. Huang, and H. Wang, “Time analysis of alveolar ridge preservation using a combination of mineralized bone‐plug and dense‐polytetrafluoroethylene membrane: A histomorphometric study,” J. Periodontol., p. JPER.19-0142, Aug. 2019.
[8] F. R. Kloss, V. Offermanns, and A. Kloss-Brandstätter, “Comparison of allogeneic and autogenous bone grafts for augmentation of alveolar ridge defects-A 12-month retrospective radiographic evaluation,” Clin. Oral Implants Res., vol. 29, no. 11, pp. 1163–1175, Nov. 2018.
[9] S. Motamedian, M. Khojaste, and A. Khojasteh, “Success rate of implants placed in autogenous bone blocks versus allogenic bone blocks: A systematic literature review,” Ann. Maxillofac. Surg., vol. 6, no. 1, p. 78, 2016.
[10] A. J. Müller, S. Peroz, and F. P. Strietzel, “Implant-prosthetic rehabilitation using individualized allogeneic bone blocks for bone defects caused by peri-implantitis,” Dtsch Zahnärztl Z Int, vol. 2, no. 1, pp. 8–13, 2020.
[11] O. Blume, P. Donkiewicz, M. Back, and T. Born, “Bilateral maxillary augmentation using CAD/CAM manufactured allogenic bone blocks for restoration of congenitally missing teeth: A case report,” J. Esthet. Restor. Dent., no. November 2018, pp. 1–8, 2019.
[12] O. Blume, M. Back, T. Born, R. Smeets, O. Jung, and M. Barbeck, “Treatment of a bilaterally severely resorbed posterior mandible due to early tooth loss by Guided Bone Regeneration using customized allogeneic bone blocks: A case report with 24 months follow-up data,” J. Esthet. Restor. Dent., vol. 30, no. 6, pp. 474–479, 2018.
[13] P. Malo, M. de Araujo Nobre, A. Lopes, C. Francischone, and M. Rigolizzo, “‘All-on-4’ immediate-function concept for completely edentulous maxillae: a clinical report on the medium (3 years) and long-term (5 years) outcomes.,” Clin. Implant Dent. Relat. Res., vol. 14 Suppl 1, pp. e139-50, May 2012.
[14] A. Joshi and G. C. Kostakis, “An investigation of post-operative morbidity following iliac crest graft harvesting.,” Br. Dent. J., vol. 196, no. 3, pp. 167–71; discussion 155, Feb. 2004.
[15] M. Jacotti, H.-L. Wang, J.-H. Fu, G. Zamboni, and F. Bernardello, “Ridge augmentation with mineralized block allografts: clinical and histological evaluation of 8 cases treated with the 3-dimensional block technique.,” Implant Dent., vol. 21, no. 6, pp. 444–8, Dec. 2012.
[16] M. Jacotti, C. Barausse, and P. Felice, “Posterior atrophic mandible rehabilitation with onlay allograft created with CAD-CAM procedure: a case report.,” Implant Dent., vol. 23, no. 1, pp. 22–8, Feb. 2014.
[17] G. Chaushu, O. Mardinger, M. Peleg, O. Ghelfan, and J. Nissan, “Analysis of complications following augmentation with cancellous block allografts.,” J. Periodontol., vol. 81, no. 12, pp. 1759–1764, Dec. 2010.
[18] F. R. Kloss, V. Offermanns, P. Donkiewicz, and A. Kloss-Brandstätter, “Customized allogeneic bone grafts for maxillary horizontal augmentation: A 5-year follow-up radiographic and histologic evaluation,” Clin. Case Reports, vol. n/a, no. n/a, pp. 1–8, Mar. 2020.